La lutte contre la fraude sociale continue de porter ses fruits. Le dernier bilan mis en ligne par la Délégation nationale à la lutte contre la fraude (DNLF) montre que les fraudes aux prestations sociales en 2016 ont permis de détecter un montant croissant : 664 millions d'euros contre 617 millions en 2015 (+7,6 %).
En dehors des escroqueries aux prestations famille et retraite, les pratiques frauduleuses sur la seule branche maladie ont dépassé 253 millions d'euros en 2016 (dont 244,8 millions d'euros pour le seul régime général, 4,5 millions pour la MSA et 4 millions pour le RSI). Un bilan en hausse de 5,4 % par rapport à 2015 (et même une progression de 6 % pour la CNAM qui gère les salariés du privé).
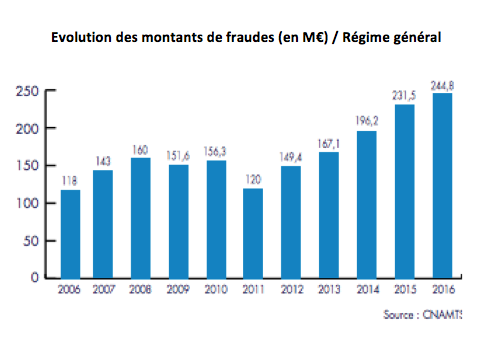
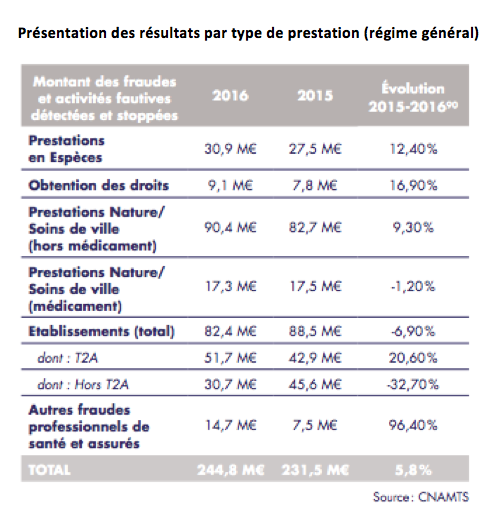
Pour le régime général, les prestations en nature (remboursements totaux ou partiels pour des soins de ville hors médicaments) ont concentré les fraudes les plus importantes : 90,4 millions d'euros, en hausse de 9,3 %.
Un peu plus du tiers des fraudes aux prestations en espèces (30,9 millions d'euros, +12 %) correspondent à des fraudes administratives aux indemnités journalières (IJ), pour un montant de préjudice total de 10,7 millions d'euros en 2016. Les autres fraudes « hors IJ » correspondent principalement à des fraudes en matière de rentes « accidents du travail » et de pensions d'invalidité.
Dans les hôpitaux, les structures d’HAD et les EHPAD, les pratiques frauduleuses et activités fautives détectées s'affichent en baisse, à 82,4 millions d'euros (- 6,9 %). Idem pour les fraudes sur les prestations de médicaments en ville : 17,3 millions d'euros (-1,20 %).
En revanche, les fraudes des assurés concernant la gestion des droits (obtention, renouvellement), comme la CMU ou l'AME, progressent fortement (+16,9 %) pour atteindre 9,1 millions d'euros contre 7,8 millions d'euros en 2015.
Prestations fictives et facturations multiples
La responsabilité directe des offreurs de soins (professionnels de santé, transporteurs et fournisseurs) n'est pas épargnée avec quelque 102,9 millions d'euros de fraude détectée en 2016, soit la majeure partie du préjudice stoppé par l’assurance-maladie en matière de prestations en nature.
Selon la DNLF, les fraudes et activités fautives les plus fréquentes sont les prestations fictives et les facturations multiples frauduleuses (37 %), les fraudes en matière de nomenclature (25 %) et les facturations non conformes à la délivrance (9 %).
Côté assurés, la fraude aux IJ maladie, AT/MP constitue la part la plus importante des fraudes détectées en santé et se caractérise soit par une falsification des avis d’arrêt de travail (modification des dates par surcharge), soit par l’absence du domicile pendant les heures de présence obligatoire lors d’un arrêt, soit par l’exercice d’une activité rémunérée non autorisée pendant l’arrêt de travail.
Dans les établissements, le rapport précise que 51,7 millions d'euros ont été comptabilisés au titre de 2016 pour les contrôles T2A (MCO et HAD), en hausse de 21 %.
L'arme financière
L'assurance-maladie mobilise tous les leviers à sa disposition pour poursuivre les fraudeurs. Elle a notamment engagé 7 466 actions contentieuses en 2016 contre 6 691 en 2015 (+11 %). La CNAM a prononcé 3 220 pénalités financières, « sanction la plus appropriée dans la majorité des cas », pour un montant de 7,3 millions d'euros (contre 5,2 millions en 2015), 2 661 avertissements en prévision d'une récidive dont près de la moitié à des assurés.
Les caisses primaires ont aussi déposé 922 plaintes pénales au cours de l'année écoulée pour 48,7 millions d'euros de demandes de réparation. Ces plaintes ont abouti à 271 condamnations dont 194 comportent une peine de prison. Par rapport à 2015, les condamnations financières par les juridictions pénales ont été plus lourdes : 18,7 millions contre 9,9 millions d'euros.
Infirmiers et pharmaciens épinglés
Pour les professionnels de santé, la DNLF note une préférence de l'assurance-maladie à saisir les Ordres professionnels pour les activités abusives ou fautives ou pour leurs pratiques dangereuses. En 2016, 255 plaintes ordinales ont été déposées devant la section des assurances sociales d'un conseil régional d'un Ordre (contre 185 en 2015).
85 % des décisions prononcées par les Ordres sont des interdictions d'exercice d'une durée comprise entre « un et six mois », généralement accompagnées d'un sursis partiel. À l’inverse, les juridictions ordinales ont prononcé peu de blâmes ou d'avertissements. Par ailleurs, 69 actions conventionnelles contre des professionnels de santé ont été engagées par la Sécu.
Les professionnels de santé présentant le plus grand nombre de fraudes sont les infirmiers (47 %) et les pharmaciens (32 %). Le reste des professionnels étant à moins de 10 % de cas de fraude détectée (fournisseurs, kinés, transporteurs sanitaires, chirurgien-dentiste, etc.). Concernant les établissements, les EHPAD (48 %), les SSIAD (28 %) et établissement de santé privé (20 %) concentrent la part la plus significative de fraude.


Accès aux soins : la Défenseure des droits entend démonter les discriminations envers les trans
Le Dr Ugo Ricci, généticien criminologue, passionne l’Italie
À l’étranger, des médecins plutôt favorables à l’aide à mourir pour eux-mêmes
749 incidents de cybersécurité déclarés dans les établissements de santé en 2024, en hausse de 29 %